¿Qué es una nota médica SOAP?
Una nota médica SOAP es un método de documentación utilizado por los médicos para evaluar el estado de un paciente. Los médicos, las enfermeras, los farmacéuticos, los terapeutas y otros profesionales de la salud la utilizan habitualmente para recopilar y compartir información sobre los pacientes. El formato SOAP está diseñado para mejorar la calidad y la continuidad de la atención al paciente, ya que mejora la comunicación entre los profesionales y ayudan a recordar detalles específicos.
¿Cuáles son las cuatro partes de una nota médica SOAP?
Las cuatro partes de una nota SOAP son las mismas que su abreviatura. Las cuatro partes están diseñadas para ayudar a mejorar las evaluaciones y normalizar la documentación:
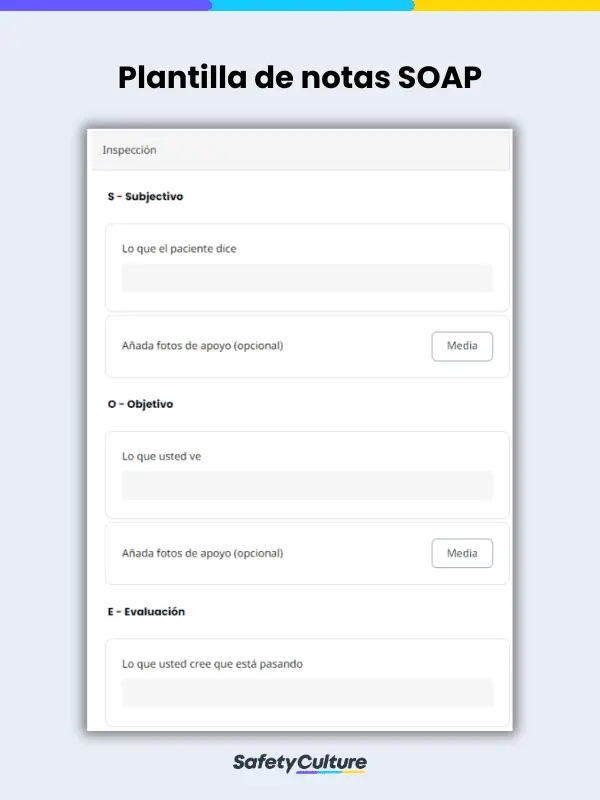
- Subjetivo – Lo que le dice el paciente
- Objetivo – Lo que se ve
- Evaluación – Lo que usted cree que está sucediendo
- Plan – Qué va a hacer al respecto
¿Cómo escribirlo y en qué formato?
Escribir en formato de nota SOAP -Subjetivo, Objetivo, Evaluación, Plan- permite a los profesionales sanitarios documentar de forma clara y concisa la información del paciente. Este método de documentación de notas de evolución facilita que el profesional implicado obtenga una mejor visión y comprensión de las preocupaciones y necesidades del paciente, asegurando un enfoque más estructurado y eficiente en la atención médica.
A continuación le mostramos cómo puede escribir eficazmente una nota SOAP siguiendo el formato del método SOAP:
Subjetivo – Lo que le dice el paciente
Esta sección se refiere a la información expresada verbalmente por el paciente. Toma nota de la declaración completa del paciente y ponla entre comillas. También debe indicarse el registro de los antecedentes del paciente, como la historia médica, la historia quirúrgica y la historia social, ya que puede ser útil para determinar o acotar las posibles causas.
| Ejemplo de nota SOAP:
Subjetivo: El paciente dice: “Me duele la garganta. Me duele el cuerpo y tengo fiebre. Esto ya lleva 4 días”. La paciente es una mujer de 23 años. Antes de esto, la paciente dice que tuvo un resfriado común y tos ferina, y que luego evolucionó a los síntomas actuales. |
Objetivo – Lo que se ve
Esta sección consiste en las observaciones realizadas por el clínico. Realice una observación física del aspecto general del paciente y tenga en cuenta también los signos vitales (es decir, la temperatura, la presión arterial, etc.). Si se han realizado pruebas especiales, los resultados deben indicarse en esta sección. Utilizando el ejemplo anterior, podemos escribir el objetivo así:
| Ejemplo de nota SOAP:
Objetivo: Los signos vitales representan una temperatura de 39°, BP de 130/80. El paciente presenta erupciones, ganglios linfáticos inflamados y garganta roja con manchas blancas. |
Evaluación – Lo que usted cree que está pasando
En este apartado se indica el diagnóstico o la enfermedad que padece el paciente. La evaluación se basa en los resultados indicados en la sección subjetiva y objetiva. Esta sección también puede incluir las pruebas diagnósticas solicitadas (es decir, radiografías, análisis de sangre) y la derivación a otros especialistas. Utilizando el mismo ejemplo, la evaluación sería así:
| Ejemplo de nota médica SOAP:
Valoración: Se trata de una mujer de 23 años con antecedentes de resfriado común y tosferina que refiere dolor de garganta, fiebre y fatiga. El examen clínico sugiere una faringitis bacteriana debido a la inflamación de los ganglios linfáticos y a la presencia de manchas blancas en la garganta.
|
Plan – Lo que hará al respecto
Esta sección aborda el problema del paciente identificado en la sección de evaluación. Explique el plan de tratamiento indicando la medicación, las terapias y las cirugías necesarias. Esta sección también puede incluir la educación del paciente, como los cambios en el estilo de vida (es decir, restricciones alimentarias, no practicar deportes extremos, etc.). También pueden indicarse pruebas adicionales y consultas de seguimiento. Con el mismo ejemplo, la sección del plan puede escribirse así:
| Nota medica SOAP ejemplo:
Plan:
|
Preguntas frecuentes acerca de las notas médicas SOAP.
El acrónimo SOAP significa Subjetivo, Objetivo, Evaluación y Plan, que son las cuatro partes de una nota SOAP. Las cuatro partes están diseñadas para ayudar a mejorar las evaluaciones y estandarizar la documentación:
- Subjetivo – Lo que el paciente le dice
- Objetivo – Lo que usted ve
- Evaluación – Lo que usted piensa que está sucediendo
- Plan – Lo que hará al respecto
Sí, todavía se utiliza ampliamente en la práctica clínica moderna. Ya sea en formato papel o digital, un formato SOAP es una de las herramientas utilizadas por las instituciones de atención médica para documentar y comunicar información del paciente.
La nota SOAP ayuda a proporcionar información médica sucinta pero completa y relevante sobre el paciente. Otros beneficios incluyen:
- Facilita el seguimiento del progreso del paciente
- Mantiene organizados los datos médicos del paciente
- Mejora la coordinación de la atención entre los profesionales de la salud.